高齢者にみられる骨粗しょう症
お題)
骨粗しょう症の薬を服用しているが、そろそろ薬を変える時期かもと主治医から言われた。食事療法だけでは不十分ですか? とのリクエストがありました。
80代女性で、3年前に転倒による骨折歴(腰椎と手指の骨)があるとのことでした。
骨粗しょう症の成因と考え方
骨粗しょう症は単一の疾患でなく、その発症病理(病態)は多彩です。骨粗しょう症治療の最終目的は、骨折の防止です。そのためには、一にも二にも転倒しないための努力が大事です。短時間でいいから体幹筋維持の運動を普段からすること、滑りやすい場所ではゆっくり歩くこと、居住スペースの床やトイレまでの廊下にモノを置かない、新聞広告チラシなど滑りやすい紙は早めに捨てるといった努力です。
さて健康だった骨が、骨粗しょう症に進んでしまう原因はいくつかあります。老化、遺伝的な体質、偏食や極端なダイエット、喫煙や過度の飲酒、外出しない生活習慣などが知られています。さらに甲状腺機能高亢進症、関節リウマチ、糖尿病、胃切除者やステロイド服用者なども原因になります。
危険因子は、まず閉経後骨粗しょう症の名があるとおり、女性ホルモンの大幅な減少があります。
次に、加齢やカルシウム摂取不足、ビタミンⅮ欠乏も危険因子です。
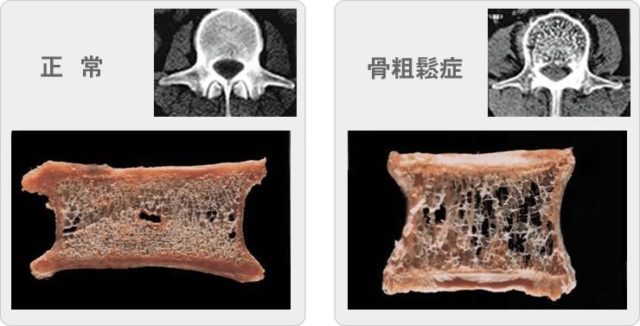
骨粗しょう症は骨形成の低下と、骨吸収亢進によって起こります。その結果として骨量の減少、さらには骨質劣化が加わった骨強度低下により脆弱性骨折が起きやすくなると考えられています。
(健康美容EXPから)
骨粗しょう症治療薬として認可されているのは、骨量減少の抑制を目的とした薬剤が大半です。
また生命予後やQOL維持の面から骨折を避けたい部位として「椎体(圧迫骨折が多い)」と「大腿骨近位部(大腿骨頚部骨折、同転子部骨折が多い)」が重要になってきます。
椎体骨折と大腿骨近位部骨折は別の独立した骨折ですが、椎体骨折の発生はその後の大腿骨近位部骨折の独立した危険因子になるため、骨折の連鎖を防ぐためには、より早期に発症する椎体骨折を予防する重要性が指摘されています。
(清水病院HPから)
治療薬は、目的に応じて選ばれる
治療薬は、これまで骨吸収抑制薬が主流でした。最近になって骨形成促進薬や、骨吸収を強力に抑制し、かつ骨形成の抑制作用が弱い薬剤が新規に登場してきています。カルシウムの吸収を増やす薬は、以前からあります。やや細かくなりますが、自分が服用している薬はどんな作用があるのかを知るために、列記してみました。
【骨吸収を抑制する薬剤】
カルシトニン薬(エルシトニン)、ビスホスホネート薬(リカルボン、ベネット、ボンビバなど)、選択的エストロゲン受容体モジュレータ(SERM:サーム 商品名はエビスタ、ビビアントなど)、デノスマブ(ヒト型抗RANKLモノクロナール抗体製品 商品名はプラリア注)、女性ホルモン薬
【骨形成を促進させる薬】
副甲状腺ホルモン薬(フォルテオ注、テリボン注)、ビタミンK2薬(グラケー)
【カルシウムの吸収を増やす薬】
活性型ビタミンD3薬(エディロール、アルファロールなど)、カルシウム薬
なお各薬剤には、それぞれ留意点があります。
ビスホスホネート薬は食道潰瘍など胃腸障害に留意し、週一回が汎用されます。また顎骨壊死のリスクもあるため歯科処置の前には、服用していうことを歯科医に必ず伝えてください。さらに長期服用で非定型大腿骨骨折リスクが高まることから、休薬も検討しながらの使用が大事になります。
女性ホルモン薬は、乳がんや子宮体がんに罹った人は使用できません。
選択的エストロゲン受容体モジュレータ(SERM)は深部静脈血栓症や肺梗塞のリスクがあります。
デノスマブは高価であるほか、低カルシウム血症に留意です。
活性型ビタミンⅮ3薬は高カルシウム血症による食思不振、ダルさに留意です。
腎機能が低下した高齢者への薬剤選択は?
推算GFRが60未満の例では血清PTHの上昇や、血清1、25水酸化ビタミンD3欠乏が顕著になり大腿骨近位部骨折リスクが大幅に増します。一方で、腎機能低下に伴い、尿中へのカルシウム、リンの排泄は低下するため、活性型ビタミンDの投与は慎重になるべきとされます。さらに腎機能の著明低下例ではビスホスホネートやSERMが禁忌/使用回避です。このため中等度の腎機能低下例では、慎重な投与が求めらますれる。
服用や注射は、いつまで続ける?
薬物治療をいつまで続けるかについては一定のコンセンサスがありません。効果と安全性が確認されている間の3~5年間は継続可能と考えられています。それ以上の長期治療をする場合はベネフィットとリスクが考慮されます。多くの治療薬の効果は可逆的であり、投与中止により元の骨代謝状態に戻ると考えられています。また薬物中止に際しては急速な骨量減少がおこりえるため、注意深く経過観察をする必要があります。
どういった食事がよい?
カルシウムは骨のミネラル成分の重要な構成栄養素ですが、骨の健康にかかわる栄養素は多く、カルシウムのみが重要ではありません。カルシウム摂取量を増やすことは骨粗しょう症予防や治療に有効ですが、腸管からのカルシウム吸収量は、ある摂取量以上ではプラトー(頭打ち)になります。また腸管からのカルシウム吸収には活性型ビタミンⅮにも影響を受けます。
骨粗しょう症の予防や治療には一日700~800mgのカルシウム摂取が勧められます。牛乳200㏄は210~240mgのカルシウムを含んでいます。つまり1000㏄パックを3日で空ける人は一日333㏄を飲んでいるため摂取カルシウム量は375mgとなり、2日で空ける人なら摂取カルシウム量は563mgです。カルシウムを多く含む食品は牛乳のほか乳製品、小魚、緑黄色野菜、大豆と大豆製品などです。
また、ビタミンⅮの摂取も大事です。日本人の場合、主な供給源は魚類ときのこ類です。またビタミンⅮは紫外線にあたることで皮膚でも合成されます。一日15分ほどの日照暴露が推奨されています。
なおサプリメント使用者は、一回に500mg以上を摂取しないよう注意してください。
その他、ビタミンKの摂取も大事です。ビタミンKは、緑の葉の野菜や納豆に多く含まれています。
さらにタンパク質の定期的摂取も、骨の形成を促進させるため必要です。
備考)
慈恵医大整形外科教授 斎藤充先生のコラムから抜粋
Q)骨密度が高い人と骨質が低下している人は同じ治療でいいか。
A)骨粗しょう症の治療では、不足している骨量を増やして骨密度を高めるために、骨に沈着して破骨細胞を殺すビスホスホネート剤(商品名:ボナロン、ベネット、リカルボン、ボンビバなど)が広く使用されている。骨は代謝して常に中身が入れ替わるため、薬物療法は骨の代謝が続く限り、いつから始めても効果が出やすく、薬を使用しなかった場合と比べて骨折リスクは半分以下となる。月に1回や年1回の薬、半年に1回の注射などさまざまなタイプが承認されている。
骨密度が高くて骨質に問題がある場合は、これに骨質を高める薬を併用すると効果的だ。
しかし、骨質を改善する薬は薬価が高いため、医師と相談の上で必要に応じて使用したい。一定期間、服用しても効果が現れない場合は、幾つかの薬を試してみるのがいいだろう。
Q)治療はいつまで続くのか。予防的に長期間、使用してもいいのか。
A)ビスホスホネート剤を長期間使っていると、骨が新陳代謝を行わなくなり、かえって骨が弱くなることもある。使用開始から3~5年で骨の状態が良くなり、骨粗しょう症の診断基準から外れたら薬の使用をやめてもいい。
ビスホスホネート製剤を服用して3年以上の場合、休薬することによる骨折リスクや、外科的な侵襲処置の必要性、休薬しないことによる顎骨壊死のリスクなどを考慮し、通常は医師と歯科医師で判断する。休薬する場合の期間は定まっていないが、ガイドラインでは休薬期間は3ヶ月が推奨とされている。ただ、過去に骨折したことがある場合は将来的な骨折リスクが高い。骨密度が正常値になったとしても、治療を継続した方がいいだろう。その場合は、長期投与で起こりうる合併症を考慮しながら骨質を高める薬を使用するなど、医師と相談しながら慎重に進めることが重要だ。





